Abnorme uterine Blutung (AUB)
Inhaltsverzeichnis- 1. PRÄMENOPAUSALE AUB
- A) Definition/Klassifikation:
- Definitionen
- Definition AUB
- PALM-COEIN FIGO-Klassifikation 2011
- B) Differenzialdiagnosen
- C) Diagnostisches Vorgehen mit Fokus auf die Prämenopause:
- E) Therapie-Optionen
- 2. POSTMENOPAUSALE AUB = PMP-Blutung
- 3. SPEZIELLE SITUATIONEN
- A) Polyp
- B) Tamoxifen und Blutungsstörungen
- 4. ALLGEMEINE EMPFEHLUNGEN ZUR BEURTEILUNG DES ENDOMETRIUMS
- 5. LITERATUR
A) Definition/Klassifikation:
- jede uterine Blutung, die nicht auf den normierten Menstruationszyklus zurückzuführen ist
- Das Risiko für ein Endometriumkarzinom oder eine atypische Endometriumhyperplasie bei prämenopausalen Frauen mit abnormen uterinen Blutungen liegt unter 1,5 %.
- Das Risiko für ein Endometriumkarzinom bei AUB in der Prämenopause beträgt 0,33 %.
- Individuell liegt das Risiko höher für Patientinnen mit Risikofaktoren (BMI, Familienanamnese (Lynch-Syndrom))
Definitionen |
|
| Hypermenorrhoe | Blutvolumen > 80ml pro Zyklus |
| Hypomenorrhoe | Blutvolumen < 5ml pro Zyklus |
| Spotting | Schmierblutung: Blutvolumen erfordert nicht die Anwendung eines Tampons oder einer Vorlage |
| Polymenorrhoe | Zyklusdauer < 24 Tage (Prävalenz 1%) |
| Oligomenorrhoe | Zyklusdauer > 38 Tage (Prävalenz 1%) |
| Brachymenorrhoe | Blutungsdauer < 4.5 Tage (Prävalenz 1-2%) |
| Menorrhagie | Blutungsdauer >8 Tage (Prävalenz 1-2%) |
| Zwischenblutung | Blutung zwischen zwei erwarteten Menstruationen |
| Metrorrhagie | leichte Blutungen mit unregelmässigen Intervallen |
| Menometrorrhagie | schwere Blutungen mit unregelmässigen Intervallen |
| Dysmenorrhoe | schmerzhafte Menstruationsblutung |
| Postkoitale Blutung | vaginale Blutung innerhalb von 24h nach GV (Prävalenz 0.7-9%) |
| Amenorrhoe | ausbleibende Menstruationsblutung über mind. 3 Zyklen (individuelle Zyklusintervall) oder 6 Monate bei zuvor spontaner Menarche |
(Tabellen aus P. Stute, M. v. Wolff 2013)
Definition AUB |
gemäss FIGO |
| Akute AUB | Episode starker Blutung, die aus klinischer Sicht einer unmittelbaren Intervention bedarf, um einen weiteren BV zu vermeiden. Sie kann im Kontext einer bekannten chron. AUB oder unabhängig davon auftreten |
| Chronische AUB | Uterine Blutung, die aufgr. ihrer Frequenz, des Zeitpunktes des Auftretens und/oder Volumens abnormal ist; deses pathol. Blutungsmuster ist in den meisten Zyklen während der zurückligenden 6 Mt vorhanden |
| Intermenstruelle Blutung | Zufällige oder wiederholt zum gl. Zykluszeitpunkt auftretende uterine Blutung zw. zwei definierten/erwarteten Menstruationen |
| Störung der Menstruationsfrequenz | häufig (<24 Tage) und selten (> 38) Tage |
| Unregelmässiger Zyklus | Variation der Zyklus- zu-Zyklus Dauer > 20 Tage |
| Abnormes Blutvolumen | Verlängerte Blutung > 8 Tage und starke Blutung (heavy menstrual bleeding (HMB)) (>80ml) |
(Tabellen aus P. Stute, M. v. Wolff 2013)
PALM-COEIN FIGO-Klassifikation 2011
Klassifikation der AUB in der Prämenopause durch FIGO, beschreibt 9 mögliche Ursachen für AUB, sie sollen bei den differenzialdiagnostischen Überlegungen helfen:
(Polyp; Adenomyosis; Leiomyoma; Malignancy and Hyperplasia - Coagulopathy; Ovulatory dysfunction; Endometrial; Iatrogenic; and Not yet classified)
| «PALM»-Komponenten | «COEIN»-Komponenten |
|
|
B) Differenzialdiagnosen
| Koagulopathien |
Von-Willebrand-Syndrom Faktormangel (zB. FVIII, FIX) Thrombozytenfunktionsstörung |
| Infektion |
Akute oder chronische Endometritis Zervizitis PID |
| Ovulationsstörung |
Akut: Follikelpersistenz
Chronisch: Hyperprolaktinämie PCOS Schilddrüsenfunktionsstörungen Weitere DD der Zyklusstörungen |
| Schwangerschaft |
Abort Plazentarest EUG |
| Strukturell |
Adenomyose Endometriose Myome Malignität/CIN/Endometriumhyperplasie Polypen Grosse, vulnerable Ektopie |
| Iatrogen |
Antikoagulantien Antipsychotika Kupfer-IUD Hormonelle Kontrazeption, Hormontherapie Tamoxifen |
| Konstitutionell | Idiopathische Hypermenorrhoe |
| Varia | Östrogenproduzierende Tumore |
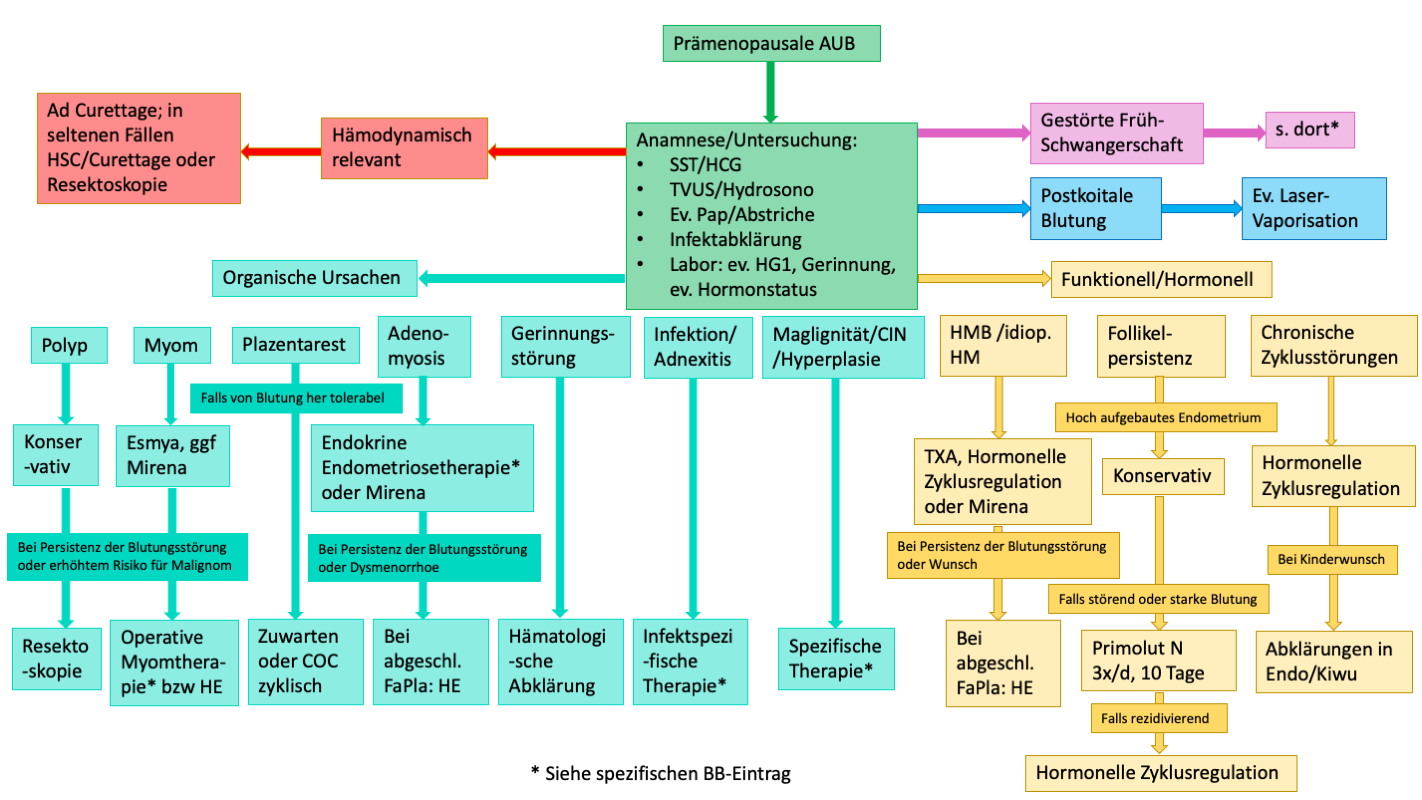
C) Diagnostisches Vorgehen mit Fokus auf die Prämenopause:
- Anamnese: gute Zyklusanamnese, Onset der Blutungsstörungen, Hinweise auf Infekt?/Fieber, Trauma?, GV vorangehend?, mit Schmerzen bzw Dysmenorrhoe assoziiert?, Hinweise auf Gerinnungsstörung?, Hinweise auf weitere endokrine Störungen?, Medikamenteneinnahme (Gerinnungs-beeinflussende Medikamente; Tamoxifen; Hormone); Familienanamnese
- Spekulum/ggf Kolposkopie: Transformationszone, ev. Ektopieblutung?, Tumor?, Polypen/Myome in statu nascendii?, ev. Pap-Entnahme, ev. Biopsie, Nativ, Abstrichentnahme
- Bimanuell: Schmerzen?, Raumforderung?
- Ultraschall: Hinweise auf organische Genese (Polyp, Myom, Reste nach Abort/Inter,..); Beurteilung Endometrium nach IETA s.u.*; Ovarien: PCO-like?, Follikelpersistenz? and. Tumoren (solide Tumore wie Granulosazelltumore können hormonellen Einfluss auf das Endometrium haben und so zu Blutungsstörungen führen); anatomische Uterusanomalien?, Hinweise auf Adenomyosis uteri?
- Hydrosonographie: Bei Vd.a. Polyp oder intracavitäres Myom
|
* Optimale Beurteilung des Cavum uteri 20.-25. Zyklustag (auch für Diagnostik Malformationen) auffällig hoch prämenopausal: Kontrolle nach Menstruation Normale maximale Werte als Orientierung (nach SGUMGG):
|
zusätzliche Abklärungen (bitte situativ einsetzten, es braucht nicht immer alle):
- Labor: SST im Urin oder b-HCG im Serum; HG1; ev. Gerinnungsstatus; ev. kann ein orientierender Hormonstatus in gewissen Situationen helfen, bei chronischer AUB, weniger bei akuter: FSH, E2, Progesteron, Prolaktin, TSH, gesamt Testosteron, DHEAS
- Pipelle der Cornier
- HSC/Curettage: bei Vd.a. oder im Verlauf zum Ausschluss einer Malignität (Cave individuelle Risikoerhöhung)
- Resektoskopie bei Polypen oder intracavitären Myomen zur histologischen Sicherung falls Malignität differenzialdiagnostisch im Vordergrund
E) Therapie-Optionen
- Infekt: Spez. Erreger-abhängige Therapie (s. Adnexitis-Schema)
- bei Vd.a. Gerinnungsstörung: ad hämatologische Abklärung; ggf Therapie in Rücksprache mit den Hämatologen, je nach Befund (Tranexamsäure, COC, Mirena, ...)
- HMB/idiopathische Hypermenorrhoe: NSAR, Tranexamsäure, Mirena-Einlage oder hormonelle Zyklusregulation
- Funktionell bei Follikelpersistenz: zuwarten ODER
- Blutungsstörungen bei hoch aufgebautem Endometrium: hormonelle Curettage bspw mit Primolut N 3x/d für 10 Tage; Kontrolle erst nachdem die Abbruchblutung aufgehört hat
- Ektopieblutung (ggf bei postkoitalen Blutungen): ev. Laservaporisation
- Blutungsstörungen bei Plazentarest nach Abort/Inter: sehr zurückhaltendes operatives Vorgehen, am besten abwartendes Vorgehen, ggf HCG-Kontrolle, ev. regelmässige Blutungsauslösung mit COC in der Intervall-Einnahme; mind. 4 Monate warten, falls von der Blutung her tolerabel
- Chronische Blutungsstörungen: hormonelle Zyklusregulation; bei Kinderwunsch Zuweisung in die Endokrinologie/Kinderwunschzentrum
- Symptomatischer Polyp oder Polyp und höheres Risiko für Malignität (in der Gesamtkonstellation): Resektoskopie
- Uterus myomatosus mit Blutungsstörung und Familienplanung nicht abgeschlossen: ggf konservativer oder präoperativer Therapieversuch mit Esmya; je nach Myomlage Versuch mit Mirena; falls intracavitär Resektoskopie; Weiterführend siehe BB-Eintrag Therapie bei Myomen
- nicht therapierbare Blutungsstörungen (inkl. Myom) bzw Wunsch der Patientin und abgeschlossene Familienplanung: Hysterektomie
- Blutungsstörungen a.e. assoziiert mit Adenomyosis: endokrine Endometriosetherapie oder Mirena; bei Therapieversagen und abgeschlossener Familienplanung: Hysterektomie
3. SPEZIELLE SITUATIONEN
A) Polyp
- Meta-Analyse: Rate an malignen Polypen in prämenopausalen Patientinnen: 1.12%; Rate an malignen Polypen in postmenopausalen Patientinnen: 4.93% (Uglietti et al., 2019)
- Risiko von Malignität höher in symptomatischen (5.14%) als in asymptomatischen Frauen (1.89%) (Uglietti et al., 2019)
- Lee et al., 2010: unter den postmenopausalen Frauen mit Blutung war die Rate an Malignität der Polypen 4.47% verglichen mit 1.51% bei postmenopausalen Patientinnen ohne Blutung
- Trotzdem: Bei postmenopausalen Patientinnen: hysteroskopische Polypresektion mit oder ohne Blutung
- Bei prämenopausalen Patientinnen: im Gesamtkontext beurteilen (Blutungsstörungen, Symptomatik, HCG etc.), ein Zuwarten und Kontrolle nach 1-4 Monaten postmenstruell ist meist gerechtfertigt.
- bei störender oder persistierender Blutungsstörungen prämenopausal, a.e. durch den Polyp bedingt, ist ein operatives Vorgehen berechtigt; und dann anzustreben wenn im Gesamtkontext (BMI, Familienanamnese (CAVE Lynch)) das CA Risiko individuell erhöht ist!
B) Tamoxifen und Blutungsstörungen
- Therapie mit Tamoxifen ist ein Risikofaktor für das Auftreten eines Endometriumkarzinomes
- Verdoppelung EC-Risikos bei 1- bis 2-jähriger Tamoxifentherapie; Vervierfachung des EC-Risikos bei 5-jähriger Tamoxifentherapie; weitere Verdoppelung des EC-Risikos im Falle einer Verlängerung der Tamoxifentherapie auf 10 Jahre
- höherer Anteil Typ II EM-Karzinomen
- Ein sonographisches Screening des Endometriums bei asymptomatischen Patientinnen unter Tamoxifen ist trotzdem nicht indiziert (Saccardi et al., 2013 zeigten in einer longitudinalen Kohortenstudie von 2007 bis 2012 mit 151 Patientinnen unter Tamoxifentherapie, dass es bei fehlender atypischer Blutung keinen Fall eines Endometriumkarzinoms gab, unabhängig von der endometrialen Dicke oder der Dauer der Tamoxifentherapie).
- Eine AUB, auch eine einmalige, bei postmenopausalen Patientinnen aber auch eine AUB bei prämenopausalen Patientinnen unter Tamoxifen muss hingegen zwingend abgeklärt werden.
|
Typische Phänomene des Endometriums bei Tamoxifen-Einnahme im Ultraschall sind:
|
4. ALLGEMEINE EMPFEHLUNGEN ZUR BEURTEILUNG DES ENDOMETRIUMS
In diesem Paper sind die Definitionen und Anweisungen zur genauen Untersuchung und Beschreibung des Endometriums zu finden.
5. LITERATUR
- Pennant, M.E., et al., Premenopausal abnormal uterine bleeding and risk of endometrial cancer. BJOG, 2017. 124(3): p. 404-411.
- Wouk N, Helton M. Abnormal Uterine Bleeding in Premenopausal Women. Am Fam Physician. 2019; 99:435-443.
- Clarke MA, Long BJ, Del Mar Morillo A, Arbyn M, Bakkum-Gamez JN, Wentzensen N. Association of Endometrial Cancer Risk With Postmenopausal Bleeding in Women: A Systematic Review and Meta-analysis. JAMA Intern Med. 2018 Sep 1;178(9):1210-1222. doi: 10.1001/jamainternmed.2018.2820. PMID: 30083701; PMCID: PMC6142981.
- The role of transvaginal ultrasonography in evaluating the endometrium of women with postmenopausal bleeding. ACOG Commit- tee Opinion No. 734. American College of Obstetricians and Gynecologists. Obstet Gynecol 2018;131:e124–9.
- Sheng Q, Yang J, Zhao Q, Li F. Dynamic monitoring of menopause hormone therapy and defining the cut-off value of endometrial thickness during uterine bleeding. J Biomed Res. 2016 May;30(3):191-6. doi: 10.7555/JBR.30.20150147. Epub 2016 Apr 10. PMID: 27533929; PMCID: PMC4885166.
- Leone FPG, Timmerman D, Bourne T, Valentin L, Epstein E, Goldstein SR, et al. Terms, definitions and measurements to describe the sonographic features of the endometrium and intrauterine lesions: a consensus opinion from the International Endometrial Tumor Analysis (IETA) group. Ultrasound Obstet Gynecol. 2010:103–12.
- Shaw E., Farris M., McNeil J., Friedenreich C. (2016) Obesity and Endometrial Cancer. In: Pischon T., Nimptsch K. (eds) Obesity and Cancer. Recent Results in Cancer Research, vol 208. Springer, Cham
- https://doi.org/10.1007/978-3-319-42542-9_7
- Kawachi A., Shimazu T., Budhathoki S., Sawada N., Yamaji T., Iwasaki M., Inoue M., Tsugane S. JPHC Study Group. Association of BMI and height with the risk of endometrial cancer, overall and by histological subtype: A population-based prospective cohort study in Japan. Eur. J. Cancer Prev. 2018 doi: 10.1097/CEJ.0000000000000449
- Uglietti A, Buggio L, Farella M, Chiaffarino F, Dridi D, Vercellini P, Parazzini F. The risk of malignancy in uterine polyps: A systematic review and meta-analysis. Eur J Obstet Gynecol Reprod Biol. 2019; 237:48-56. doi: 10.1016/j.ejogrb.2019.04.009. Epub 2019 Apr 15.
- Lee SC, Kaunitz AM, Sanchez-Ramos L, et al. The oncogenic potential of endometrial polyps: a systematic review and meta-analysis. Obstet Gynecol. 2010;116:1197–1205.
- Braithwaite, R.S., et al., Meta-analysis of vascular and neoplastic events associated with tamoxifen. J Gen Intern Med, 2003. 18(11): p. 937-47.
- Al-Mubarak, M., et al., Extended adjuvant tamoxifen for early breast cancer: a meta-analysis. PLoS One, 2014. 9(2): p. e88238.
- DeMichele, A., et al., Impact of raloxifene or tamoxifen use on endometrial cancer risk: a population-based case-control study. J Clin Oncol, 2008. 26(25): p. 4151-9.
- Saccardi, C., et al., Endometrial surveillance in tamoxifen users: role, timing and accuracy of hysteroscopic investigation: observational longitudinal cohort study. Endocr Relat Cancer, 2013. 20(4): p. 455-62.
- Stute P, von Wolff M. Prämenopausale Blutungsstörungen. Gynäkologie 3/2013.
- Römer R. Postmenopausale Blutungsstörungen. Gynäkologie 3/2013.
- SGUMGG: Empfehlungen zur Ultraschalluntersuchung in der Gynäkologie (2. Auflage)
- AWMF. S3-Leitlinie Diagnostik, Therapie und Nachsorge der Patientinnen mit Endometriumkarzinom
- Wouk N, Helton M. Abnormal Uterine Bleeding in Premenopausal Women. American Family Physician. Volume 99, Number 7, April 1, 2019
Autor: Stephanie Verta
Autorisiert:Ivo Fähnle
Version:04/2020
